- HOME>
- 症状別疾患
症状別疾患
咳が止まらない
咳がある場合、まずは風邪などの急性疾患が疑われます。ただし、咳が2週間以上続く場合、ただの咳では可能性があり、咳喘息や慢性閉塞性肺疾患(COPD)の可能性もあります。咳が長引く場合には、まずは当クリニックの内科へお越しください。
(※内科について詳しくはこちら「内科」)
呼吸時にヒューヒュー、ゼイゼイと音がする
こうした症状を喘鳴(ぜんめい)と言い、喘息の特徴的な症状です。当クリニックの院長は呼吸器を専門としていて、これまでの経験を活かした検査・治療を行いますので、そのまま放っておかずにお早めに当クリニックの呼吸器内科へご相談ください。
(※呼吸器内科について詳しくはこちら「呼吸器内科」)
少し動いただけでも息苦しい
慢性閉塞性肺疾患(COPD)の可能性があります。主な原因は長年の喫煙で、進行すると息苦しさのため日常生活に支障を来すこともありますので、すぐに適切な治療を受けられるようにしましょう。COPDの治療の第一歩は禁煙で、当クリニックでは禁煙外来も行っていますので、そちらと連携して治療を進めます。
(※呼吸器内科について詳しくはこちら「呼吸器内科」)
(※禁煙治療について詳しくはこちら「禁煙外来」)
胸やけがする
胸やけ、頻繁なげっぷ、呑酸(どんさん:すっぱいものがこみ上げて来る)などの不快な症状が続く場合、逆流性食道炎の可能性があります。消化器内科で検査・治療が受けられますので、症状を我慢せずに一度ご相談ください。
(※消化器内科について詳しくはこちら「消化器内科」)
喉の腫れ・暑がり・寒がり
こうした症状のほか、急激な体重の増減、動悸・息切れ、頻脈、眼球突出、むくみ、食欲不振などの症状がある場合、甲状腺疾患(バセドウ病・橋本病)の可能性があります。甲状腺疾患の検査・治療に力を入れていますので、症状に心あたりがある方は一度ご連絡ください。
(※甲状腺疾患について詳しくはこちら「甲状腺疾患」)
いびきをかく・睡眠中、呼吸が止まる
睡眠時無呼吸症候群の可能性があります。睡眠時無呼吸症候群は睡眠の質が低下するだけでなく、生活習慣病と密接に関係していて、虚血性心疾患や心不全、脳血管障害など様々な合併症を引き起こすことがわかっています。こうした合併症を防ぐためにも、まずはクリニックできちんと検査を受けましょう。
(※睡眠時無呼吸症候群について詳しくはこちら「睡眠時無呼吸症候群」)
花粉症で悩んでいる・お薬が効かない
毎年の花粉症でお悩みでしたら、当クリニックへご相談ください。当クリニックではスギ花粉症への治療として通常のお薬に加えて、舌下免疫療法やゾレア(重症のスギ花粉治療)などをご案内しております。
(※舌下免疫療法について詳しくはこちら「舌下免疫療法」)
(※ゾレアについて詳しくはこちら「ゾレア」)
血痰
血痰とは
たんに血液が混じった状態を血痰と言います。このようなたんが出る状況として、口の中からの出血、喉からの出血、気管支や肺といった下気道からの出血、あるいは鼻からの出血が喉を経由して出るといったことが考えられます。
このように血痰というのは、単なるかぜの場合から肺炎、肺がんといった重度の疾患まで、様々な病気の症状としても知られています。血痰が出て胸に痛みもあるといった場合は、肺がんや肺吸虫症、膿胸の可能性も考えらえますし、胸痛がなくても肺結核や気管支拡張症などの可能性もあります。
そのため血痰が出た場合は、そのまま放置するのではなく、一度検査を受けることをお勧めします。
血痰の原因となり得る主な疾患
肺がん
(※肺がんについて詳しくはこちら「肺がん」)
肺結核
肺結核とは
肺結核は、結核菌が体内に入り(空気感染)、免疫力の低下などが重なると発症する呼吸器感染症です。初期症状はかぜによく似ていますので、2週間以上にわたって、せきやたん、微熱が続くようであれば、早めに呼吸器内科を受診するようにしてください。症状としては、長引くせき、たんのほか、発熱、倦怠感、体重減少がみられ、病状が進行すると息苦しさ、血痰、喀血、胸痛などが現れます。なお、結核菌に感染したとしても発病しないこともあります。この場合は、せきやたんが出るわけでもありませんので、人を感染させることもありません。
また肺結核には、感染してすぐに発病する初感染結核症と感染してからけっこうな時間が経過してから発病する既感染発病の2つのタイプがあります。前者は若年層に多く、結核菌に新たに感染してすぐに発病するタイプです。一方の後者は感染してもすぐに発病せず、免疫力などが低下してから発病するタイプで、高齢層にこのような患者様が多く見られます。治療では、抗結核薬による薬物療法となり、一般的に6ヵ月~9ヵ月ほど続けます。
(※非結核性抗酸菌について詳しくはこちら「非結核性抗酸菌」)
気管支拡張症
気管支が拡張する病気が気管支拡張症で、一度拡張してしまった気管支は元に戻すことはできません。拡張する原因として考えられるのが、慢性的に気道が感染していることによるもの、先天性や遺伝的要因などです。
気管支が拡張すると細菌が気道に侵入して感染を起こしやすくなります。また拡張した部分はたんが溜まりやすくなり、たんが伴うことでせきも出やすくなります。そして血痰などもみられることがあります。主な症状は、せき、たんをはじめ、発熱、だるさ、胸痛、呼吸困難などです。治療では、去痰薬や気管支拡張薬などを使用します。
せき、痰
咳はその持続期間で急性(3週間以内)と遷延性~慢性(3週間以上)に分けることができます。
急性の咳は多くは感染症が原因ですが、遷延性~慢性の咳の原因は多彩になってきます。急性および遷延性~慢性の咳で頻度の多い疾患について説明します。
急性の咳
■かぜ症候群
頻度としては一番多く、そのほとんどが自然に軽快します。
■気管支炎
ウイルスや細菌の感染により上気道の炎症が気管から気管支まで波及し、せきやたんを伴うようになったものです。
・ウイルス性気管支炎:気管支炎のほとんどがウイルスによるものです。ウイルス性気管支炎はインフルエンザウイルスなどのいくつかの一般的なウイルスが原因となります。ウイルス感染症が治った後でも、それによって生じた炎症が気道に残り、咳が数週間から8週間ほど咳が続くことがあります。ウイルスに効果的な治療薬はありません。解熱剤、咳止め、安静、水分栄養補給などの対症療法が中心になります。
・細菌性気管支炎:気管支炎は細菌によって起こることもあります。細菌性気管支炎は、ウイルス性上気道感染症に続いて発生することがあります。急性気管支炎を引き起こす細菌には肺炎マイコプラズマ、肺炎クラミジア、百日咳菌(百日咳の原因菌)などがあります。
・マイコプラズマ肺炎:2~3週間の潜伏期間後、発熱、頭痛などで発症し咽頭痛、鼻汁や関節痛、消化器症状など多彩な症状を示します。治療後も強固な咳嗽が1カ月程度残ることが多いです。
・百日咳:咳やくしゃみなどが続き、次第に咳がひどくなってきます。子供の場合は連続的な短い咳と息を吸うときにヒューと音のする特徴的な咳ですが、大人の場合はコンコン咳が続くだけの場合が多いです。治療しても咳が出なくなるまで、3カ月程度はかかるため百日咳と呼ばれています。
(1)風邪に似た症状(2週間程度)
咳やくしゃみなどが続き、次第に咳がひどくなってきます。この期間を、カタル期といいます。
(2)発作性の咳(2~3週間)
百日咳の特徴の一つである、連続的な短い咳と息を吸うときにヒューと音のする発作が起こります。この時期を痙咳期(けいがいき)といいますが、 乳児の場合には咳をあまりせずに無呼吸状態になったり、けいれんを起こしたりし、呼吸停止に至ることもあります。また肺炎や脳症を併発することもあり、もっとも危険な時期です。
(3)少しずつ回復(2~3週間)
発作が減り、咳も次第におさまってきます。ただし、急に発作がぶりかえすこともあります。この時期を回復期といいます。
最初の咳の症状から咳が出なくなるまで、3カ月程度はかかるため、昔から百日咳と呼ばれてきました。
これに対しておとなの場合には、感染してもコンコンという咳が長く続くだけで、発作などの症状はほとんどみられません。そのため風邪による咳と間違えることが多いのですが、咳が1週間以上続く場合には、百日咳も疑ってみたほうがいいでしょう。
遷延性~慢性の咳
■咳喘息
気道の粘膜が炎症を起こし、様々な刺激(かぜなどによる気道の感染、冷気、運動、タバコの煙、など)に対して過敏になることで、せきが起こる気管支疾患です。夜間にせきが多い、せきをしていても、たんはあまり絡まないといったことが特徴です。気管支ぜんそくとの違いは、気管支の収縮の程度が軽く呼吸困難や喘鳴(ヒューヒュー、ゼーゼーといった呼吸音)などが起こらないことです。診断は気管支拡張薬の吸入を行い咳が改善されれば咳喘息と考えられます。治療は気管支喘息に準じて吸入ステロイドを行います。吸入期間はガイドラインでは1年が推奨されています。
■アトピー性喘息
アトピー刺激で咳感受性が亢進し喉頭や気管の掻痒感(イガイガ感)を伴う乾性咳嗽が起こります。イメージとしては”気道のじんま疹”の様なものです。症状は咳喘息と似ていますが気管支の収縮を伴わないためアトピー性喘息では気管支拡張薬を吸入して咳は改善しません。
抗ヒスタミン薬が有効ですが、咳嗽を完全に軽快させるためには咳喘息と同じようにステロイド薬の吸入を必要とする場合が少なくないです。
■COPD
COPD の患者さんの自覚症状としては、慢性の咳や痰、労作時の呼吸困難があげられます。COPD の原因の90% は喫煙であるため、喫煙歴のある患者さんにこのような症状があれば、COPD が疑われます。
(※COPDについて詳しくはこちら「COPD」)
■非結核性抗酸菌症
多くは中年以降の女性で咳、痰、血痰、微熱、全身倦怠感などの慢性の呼吸器感染症の症状を呈します。また無症状で経過していることもまれではなく、他の病気の検査や検診で偶然発覚することも多くあります。
(※非結核性抗酸菌について詳しくはこちら「非結核性抗酸菌」)
胸の痛み
胸痛とは
胸痛では、胸に圧迫するような痛みを覚え、それと同時に息切れもみられることが多いです。このような症状には肺などの呼吸器の病気(肺膜炎や肺がん、気胸など)も考えられますが、狭心症や心筋梗塞などの心疾患や消化器疾患が原因で起きることもあります。呼吸器疾患以外の病気による胸痛の場合は、近隣の医療機関をご紹介します。
胸の強い痛みがある場合は、急を要する疾患が多いので、これらを感じたらすぐに受診する必要があります。
呼吸器関係で胸痛からみられる主な疾患
■肺がん
肺がんの症状は、風邪や肺炎、気管支炎など一般的な呼吸器の病気にみられる、咳や痰、発熱、動悸、息苦しさ(呼吸困難)などです。肺がんのできた場所や大きさによって、ほとんど症状が出ないことも多いですが胸痛、背中の痛み、肩の痛みが出ることもあります。これは肺がんが直接周囲臓器(骨、筋肉など)に浸潤したり、骨への転移、がんによる胸水がたまること起こります。 いつもと違う肩こり、胸痛が続く場合は一度肺がんの検査をおすすめします。
(※肺がんについて詳しくはこちら「肺がん」)
■胸膜炎
胸膜が炎症することで胸膜腔に水が溜まり、胸の痛み、呼吸困難、発熱やせきなどの症状を起こす疾患です。
胸膜とは、肺、心臓、気管、気管支、血管などの臓器を被っているものと、さらに胸の壁を形成している肋骨や肋骨の周りの筋肉を被っている胸膜があり、言わば2重構造になっています。この胸膜があることで肺は空気を漏らすことなく、円滑に膨らんでしぼむことができるのですが、この部分に炎症が起きてしまうのです。
炎症により胸の痛みを感じることが多いのですが、炎症の原因としては結核や細菌感染による肺炎をはじめ、がん、膠原病などがきっかけとなって起きるケースが多いです。そして炎症を起こすと2重構造になっている胸膜の間にあるとされる胸膜腔という場所に胸水が溜まるようになってしまいます。これが呼吸困難を引き起こし、原因によっては発熱やせきなどもみられるようになります。
治療では、原因となる病気に対しての治療が第一ですが、胸に水が溜まりにくくする治療も行います。胸水が多い場合はドレナージという方法(胸の表面からボールペンほどの太さのチューブを入れ、そのままの状態にし、溜まった胸水を身体の外に出す)により水を排出するようにします。この方法が必要な場合は提携先の専門医療機関を紹介します。
■気胸
気胸とは、肺に穴が開き空気が胸腔内に漏れる状態です。症状としては、突然の胸の痛み、乾いたせき、呼吸困難などが生じます。
気胸の中でも多くみられるのが、肺に生じたブラ(嚢胞)に穴が開く特発性(理由がよくわからない)の症状(自然気胸)です。とくに10〜20代の背が高くて痩せた男性に多いのが特徴です。胸部X線検査で肺の虚脱が確認されれば、診断がつきます。 このほか、肺気腫、肺がん、肺線維症など肺の病気が原因で起きる続発性気胸があり、これは高齢者に多い病気です。
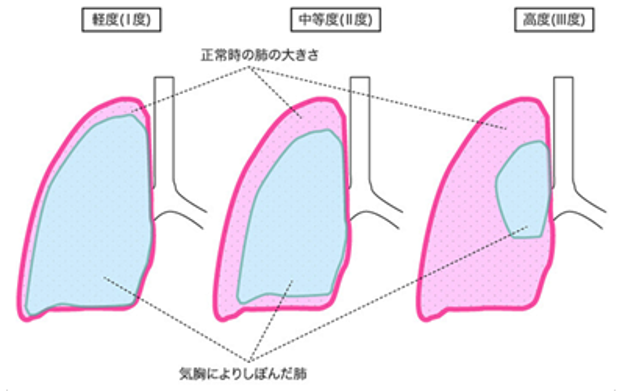
軽度な気胸であれば、時々胸部X線検査を行って経過観察をしながら、自然治癒を待つことになります。中等度以上になると、胸膜腔から空気を抜く処置をとります。このような保存的治療で治らない重度の肺気胸、または再発を繰り返す肺気胸には、手術が検討されます。
■帯状疱疹
比較的に高齢者に多いのですが、小児や若年者にも稀ではありません。片側性にピリピリした疼痛が数日続き、一定の神経領域(例えば肋間神経に沿って胸壁に帯状に)に一致して紅斑が出現し、数日後には水泡が多発します。10日程でびらんとなり、2、3週間で治癒します。一般に、皮疹が治ると疼痛も消失するものですが、高齢者では長期にわたって頑固な疼痛が残ることもあります。ほとんどの大人は小児期に水痘にかかりますが、この時神経節に潜伏したウイルスが成人になって再度活性化され、神経を伝って皮膚に水痘を作るのが帯状疱疹です。だれもが持っているウイルスということで、風邪や腫瘍ができて免疫力の低下した時に顔を出すということですので、疱疹の治療だけでなく全身のチェックも必要です。
(※帯状疱疹の予防注射についてはこちら「帯状疱疹の予防注射」)
■その他の胸痛
・ティーツェ(肋軟骨)症候群
比較的若い成人男女にみられるもので、肋骨が胸骨につながる先端の軟骨成分が多い肋軟骨部のわずかな膨隆と疼痛を訴える疾患で、1921年にドイツのティーツェTietzeによって報告されました。肋軟骨部の血管増生と軟骨変化がみられる程度の病理所見しかなく、多くは一か所の肋骨に起こりますが、複数の場合もあります。一般に第2、3肋骨に多くみられ、それほど強い痛みではありません。多くは自然に軽快するものですが、長引いて慢性化することもあります。
この他にも肋骨や胸郭に関係した痛みとして、鳩尾(みぞおち)(胸骨下部のくぼみで、心窩部(しんかぶ)とも)の剣状突起痛、鎖骨と胸骨を結ぶ胸鎖関節炎、胸前面を縦走する胸筋痛、咳やゴルフ・スイングによる肋骨骨折などがみられます
・前胸部キャッチ症候群
1955年、シカゴの病院に勤める循環器科医から健常な男女で左前胸部痛を訴える28症例の報告がありましたが、痛む左前胸部を掴み取る格好をすることから「前胸部キャッチ症候群」Precordial catch syndromeと呼ばれています。30秒から3分ほど持続する鋭い、刺すような痛みを安静時に左前胸部に感じ、激しい運動時には起こらず、寝ている時や前屈みの時にも起こることがあり、立ちすくんでしまうものの姿勢を伸ばすと良くなることがあります。痛みは第5肋骨あたりの狭い範囲のもので、圧痛はなく、深呼吸で軽快する時と逆に増悪することがあるといいます。身体所見に異常なく、一般には余り重要視されない前胸痛です(図2、3)。
・心臓神経症
極度に自分の心臓を意識し、心臓部の安静時胸痛(チクチク痛)、動悸、呼吸困難、不安、疲れやすさなどを訴えるものの、客観的な異常が心臓などの循環器系に認められない状態をいいます。やはり指で指せるような狭い範囲でのチクチク感を訴え、自分の心臓にたえず不安を抱き、ときには死の危機感を訴えることもあるのですが、一般に予後は良いとされています。かつて、南北戦争(1861-65)の戦場で若い兵士に頻発したことから、兵士心臓 solder’s heartとも呼ばれておりましたが、心理的な要因とストレスが原因と考えられ、現在では外傷後ストレス障害(PTSD)として統一され、心理的因子を探りだすことが治療につながります。
症状別呼吸困難
喘息
喘息は、咳や痰(たん)、息苦しさや「ゼーゼー」「ヒューヒュー」という喘鳴(ぜんめい)など、さまざまな症状があります。また、胸の痛みやのどに感じる違和感なども喘息の症状のひとつです。
喘息の発作は、夜間や早朝におこりやすいのが⼤きな特徴です。
その他にも次のような時におこりやすい傾向があります。
喘息症状がおこりやすいとき
夜間〜早朝にかけて
季節の変わり⽬など、気温差がはげしいとき
天気がよくないとき、変わりやすいとき
疲れているとき
⾵邪をひいたとき
発作を引き起こす刺激に触れたとき
(タバコの煙、線⾹の煙、強い臭いなど)
(※喘息についてはこちら「喘息」)
COPD
タバコの煙により肺が徐々に壊れて呼吸困難を起こします。 40歳以上で10年以上の喫煙歴があり、
・以前には大丈夫だったが最近坂道や階段を上がると息が弾む、同い年人に比べて歩くのが遅くなった、
・3週間以上続く咳や痰、ゼーゼー、ヒューヒューという呼吸音がする
などの症状があればCOPDの可能性があります。
(※COPDについてはこちら「COPD」)
肺がん
肺にできたがんが大きくなったことで、気管の分泌物が増えて空気が通りにくくなることや、がんそのものの影響で気管支を空気が通りにくくなることが原因です。大きくなったがんが気管支を圧迫してしまい、気管支が狭くなると、発熱や胸の痛みを伴う「閉塞性肺炎」を起こすこともあります。
(※肺がんについてはこちら「肺がん」)
気胸
肺が虚脱する程度がひどくなると呼吸困難が出てきます。
過換気症候群
過換気症候群(過呼吸症候群ともいわれます)は、何かのきっかけで、急に息が吸いにくくなり、胸が苦しくなってきて、徐々に様々な症状があらわれる「過換気発作」を起こす疾患です。比較的若い女性に多くみられ、几帳面や心配性な性格の人に多いとも言われています。
不安・ストレス等から浅くて速い呼吸になり息がしにくい、空気が薄くなったように感じるようになります。このようになってくると益々不安が強くなって、浅く速い呼吸を続けるといった”悪循環”に陥ってしまう、それが過換気発作です。そして過換気発作が繰り返し起こる疾患が過換気症候群です。
過換気症候群の症状
何らかのきっかけで過換気発作が起こると次のような症状が、徐々に現れます。
息が吸えなくて窒息しそうな、息苦しさが生じる
⇒呼吸が早くなったり、荒くなったりする。同時に胸がドキドキしてくる
⇒めまいや頭痛、ふらつきを感じる
⇒しびれや吐き気がする
⇒まれに意識を失ったり、けいれんする
対処
過換気発作は、30分~1時間程度)で収まりますし、命を落とすようなことはありません。なので、まずは過大に心配せず落ち着くことが大事です。できるだけゆっくりと呼吸することを心がけて、音楽を聴いたり、テレビを見たり、友達と話したり呼吸に意識を向けないことが大切です。かつては、発作の時に口に袋を当てて、吐いた息をまた吸わせるようにしていましたが、この方法だと酸素不足や体内の二酸化炭素が過剰になってしまい、かえって危険なので最近では行われていません。
疾患別症状
肺がん
肺がんは、1998年以降のがんで亡くなる日本人の死亡原因の第一位となっており、2011年には肺がんによる死亡者は7万人を超えています。主に60歳代~70歳代にかけて発症する患者様が多く、この2つの年代だけで約7割を占めています。
肺の気管や気管支、肺胞の一部の細胞が何らかの原因でがん化したものが肺がんです。初期の状態で症状が出ることはないので、ある程度進行してから見つかることが多いです。肺がんは進行するにつれて周囲の組織を破壊しながら増殖し、やがて血液やリンパの流れに乗って転移していきます。転移しやすい臓器は、肺、脳、骨、肝臓、副腎などです。
肺がんでよく見られる一般症状は、ほかの呼吸器疾患の症状と区別がつかないことが多いのですが、長引くせき、血痰、胸痛、喘鳴(ゼーゼー、ヒューヒューする)、息切れ、声がれ、発熱などがみられる場合、いつもの風邪とは違うなと思ったときは一度受診をお勧めします。
一口に肺がんと言いましても「非小細胞肺がん」と「小細胞肺がん」に分類され、非小細胞肺がんはさらに「腺がん」「扁平上皮がん」「大細胞がん」「腺扁平上皮がん」などに分けられます。
肺がんは、リスク因子として喫煙、大気汚染、アスベスト暴露、高齢といったものが挙げられていますが、喫煙と関連性が高いとされる肺がんが、非小細胞肺がんの中の扁平上皮がんで、圧倒的に男性が多いです。この種類のがんを発症している方は肺がん患者全体のおよそ20%です。なお一番多くの患者様が発症している肺がんは、肺の末梢に発生する腺がんで患者全体のおよそ60%を占めており、こちらは非喫煙者の女性も発症するがんです。また、小細胞肺がんは進行例で発見されることが多いですが、、抗がん剤と放射線治療による効力が高い疾患でもあります。
肺がんが疑われる場合は、まずCTを行います。CTでさらに肺がんが疑われるようであれば、気管支カメラ(内視鏡を口や鼻から挿入して、気管支の様子を観察するほか、肺の組織を採取してがん細胞の有無を調べる)、経皮肺生検(レントゲンやCTで確認しながら、皮膚の上から細い針を病変へ突き刺して、細胞を採取する)などを行います。
(※CTについてはこちら「CT」)
肺がんであることが診断で証明された場合は、病期診断を行いがんの進行度(I~IV期、数字が大きいほど進行)がどれくらいであるかを確認し、病期に伴った治療を行うことになります。具体的には、手術療法や抗がん剤による治療、放射線療法などが行われます。
気管支カメラ、手術療法、抗がん剤治療や放射線治療が必要と考えられた場合は、提携先の専門医療機関を紹介します。
早期発見のためにも、症状がなくても定期的な肺がん検査を受けましょう。
(※がん検診についてはこちら「がん検診」)
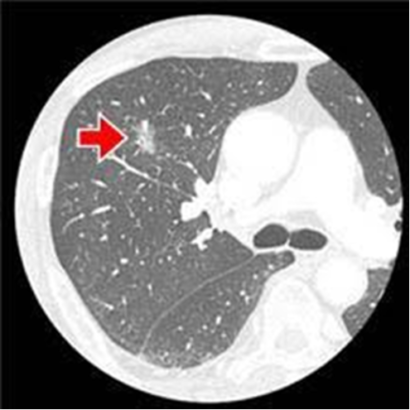
CT上すりガラス陰影を呈する肺がんについて
近年CT技術の進歩、CT検診の普及に伴いすりガラス陰影((ground-glass opacity: GGO)を呈する小さな病変が多く発見されています。すりガラス陰影とはCT画像上、ガラスの「すりガラス」の様に(雲のように)淡く白く見える病変を指します。
この様なGGOを示す病変は小さなことが多く、気管支カメラ、CTガイド下針生検では組織診を得ることが困難なことが多いです。しかしこの様なすりガラスを呈する病変は高率に肺がんであることが経験的にわかっています(約98%で肺がんです)。
しかし肺がんと言っても通常の肺がんとはだいぶ異なり、非常に進行が遅い肺がんであることがわかってきました。また以前はこの様なすりガラス陰影を呈する小病変も全例手術していましたがその手術成績はきわめてよい(再発率がほとんどゼロ)ことがわかってきました。
となると考えることは、
「このようなすりガラス陰影を呈する肺がんに手術が必要なのか?できたら手術を避けられないか?」
ということです!実際手術をせずに経過を見ている患者さんの中には、十数年CTで変化がなく経過している患者さんも多くいます。このような患者さんではもしかしたら一生、無治療でよい可能性があります。
当院は、日本CT検診学会が出している「低線量CTによる肺がん検診の肺結節の判定基準と経過観察の考え方第4班」に準じてこのような肺すりガラス陰影の経過観察を行っています。
CT画像の特徴、経過での画像上特徴の変化、患者さんの年齢、体力、患者さんおよび家族の希望などをお医者さんと相談しながらどうするかを決めています。
気管支喘息
喘息とは?
喘息の人の気道は、症状がないときでも常に炎症をおこしており、健康な人に比べて気道が狭くなって空気が通りにくくなっています。炎症がおこっている気道はとても敏感になっていて、正常な気道ならなんともないホコリやタバコ、ストレスなどのわずかな刺激でも狭くなり、発作がおきてしまいます
日本では、喘息の患者さんは増えており、1960年代では子どもも大人も1%前後でしたが、最近の調査では子どもで約6%と6倍、大人で約3%と3倍になっており、全体では400万人を超えています。家屋構造の変化によるアレルゲンの増加、排気ガスや工場排煙などによる大気汚染、食品や住宅建材などの化学物質、長時間勤務による過労やストレスが増えたこと、清潔すぎる環境(衛生仮説)などが喘息を発症させる要因のひとつと考えられます。
症状
喘息は、咳や痰(たん)、息苦しさや「ゼーゼー」「ヒューヒュー」という喘鳴(ぜんめい)など、さまざまな症状があります。最近では咳だけの喘息(咳喘息)も増加しています。
症状が起こりやすい時期
夜間〜早朝にかけて
季節の変わり⽬など、気温差がはげしいとき
天気がよくないとき、変わりやすいとき
疲れているとき
⾵邪をひいたとき
発作を引き起こす刺激に触れたとき
(タバコの煙、線⾹の煙、強い臭いなど
呼気ガス検査
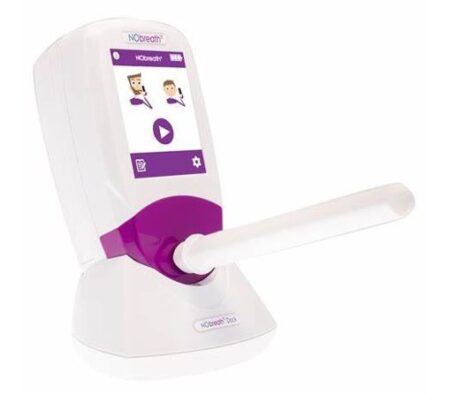
呼気ガス検査は、主に吐いた息に含まれる一酸化窒素(NO)濃度を測定し、喘息や咳喘息の診断・治療評価に用いられる検査です。気道にアレルギー性の炎症があるとNOが増えるため、専用の装置に息を吹き込むだけで、痛みなく短時間で(約1分)で完了し、気道の炎症状態を数値で把握出来ます。
この検査は、咳が長引く方や喘息が隠れている「隠れ喘息」の診断に非常に有効です。この咳、もしかしたら喘息?と不安に思っておられる方や、喘息の治療は受けているけれど症状のコントロール状態を把握するのにお薦めの検査です。
治療
炎症による気管の攣縮が病態なので、
1.抗炎症薬の吸入ステロイド薬、
2.気管支拡張薬の長時間作用性吸入β2刺激薬、
が治療の主体となります。
吸入ステロイド薬は強い抗炎症作用があり気道の炎症を強力に抑えます。
この薬は、ゆっくり、じわじわと効いてくるので効果が出始めるまでに数日かかり、やめると効果がなくなってしまうので長期間、毎日続ける必要があります。このため発作の予防薬という位置づけです(コントローラーと呼ばれます)
ステロイドというと副作用を心配する方も多いですが、吸入薬なので気道に直接とどき、内服薬と比べて用いる量が非常に少なくてすみ(約100分の1)、全身への作用が少ない薬剤です。ただし、吸入後は口の中に残った薬を洗い流すためうがいが必要です。
■長時間作用性β2刺激薬
β2刺激薬は気管支を拡張する薬です。2種類あり
1.効果が速く出る短時間作用性のものは発作時の治療薬として使われます(リリーファー)
2.効果が長く続く長時間作用性のものは長期管理薬として毎日使用します(コントローラー)。長時間作用性β2刺激薬は吸入薬、内服薬、貼り薬があり、多くの場合吸入ステロイド薬と一緒に使用します。動悸や手のふるえなどの症状が現れる場合があります。
■生物製剤
通常の吸入薬治療を行っても喘息発作が繰り返し起こる方には抗IgE抗体(ゾレア®:オマリズマブ),抗IL-5抗体(ヌーカラ®:メポリズマブ),抗IL-5受容体α抗体(ファセンラ®:ベンラリツマブ)ならびに抗IL-4受容体α抗体(デュピクエント®:デュピルマブ)の生物製剤が適応になることがあります。これらの薬は非常に有効で喘息症状の改善,喘息発作回数の減少,入院回数の減少,全身ステロイドの減量が可能となっています。非常に高額ですが高額医療制度が使え経済的負担を軽くすることができます。重症喘息でお悩みの場合,是非一度ご相談ください。
■発作が起きたとき
お手元に短時間作⽤性吸⼊β2刺激薬があればこれを使用してください。一回の吸入(大人の場合2吸入/1回)で改善が不十分であれば20分おきに吸入し、3回吸入しても呼吸困難があれば病院・診療所を受診しましょう。
治療を継続することが大切です
症状が楽になったから、症状がなくなったからと言って勝手に治療を中断しないようにしましょう。症状がない時期があっても風邪、花粉症などをきっかけに再び発作が出ることもあります。喘息は一生付き合っていく病気と認識した方がよいと思います。
COPD
COPDは、気管支や肺胞などの肺組織に障害が起こり、呼吸機能が徐々に低下する病気です。高齢者に多くみられ、患者数は世界的に増加しています。COPDの最大の原因は喫煙(受動喫煙を含む)です。たばこの有害物質を吸い込むことで肺が慢性的な炎症状態となり、気管支が細くなったり、肺胞が破壊されたりして、肺に十分な酸素をとり込めなくなるのです。たばこ以外の有害物質やウイルス感染、加齢なども原因となりえます。
気管支喘息も、気管支が慢性的な炎症を起こして細くなり、呼吸機能が妨げられるという点ではCOPDと共通していますが、発症や悪化の大きな要因としてアレルギーが関与するケースが多いのが、COPDと異なるところです。また喘息では症状悪化による呼吸困難が発作的に起こり、発作が治まれば呼吸機能も正常に戻るのに対して、COPDではいったんダメージを受けた肺組織は回復せず、呼吸機能が完全に元に戻ることはありません。この点もCOPDと喘息の大きな違いです。
症状
COPDの症状は、せきやタンの持続にはじまり、重症化してくると息切れ(呼吸困難)を起こすようになります。ありふれた症状がゆっくりと進行するため、気づいたときには重症化しているケースも少なくありません。重症化すると肺がん血液の中に酸素を取り込む能力が低下し低酸素症になってきます。このため酸素吸入を行う必要が出てきます。(→在宅酸素療法へ)
急性増悪
COPDの患者様が気道の感染症に罹ると、急に呼吸状態が悪くなることがあります。「COPDの急性増悪」 COPDの急性増悪は危険な状態で入院が必要となることもあります。当クリニックでは急性増悪を防ぐためにインフルエンザワクチン接種、肺炎球菌ワクチン接種、コロナワクチン接種を強くおすすめしています
肺がんの合併
「COPDの患者様は肺がんになりやすいこと」が知られています。当クリニックでは肺がんチェックのためにも定期的な胸部CT検査をお勧めしています。
非結核性抗酸菌症
非結核性抗酸菌症とは結核菌以外の抗酸菌によって生じる病気のことです。非結核性抗酸菌症の原因となるものとしては、Mycobacterium avium-intracellular(MAC症)とMycobacterium Kansasii症の発症が多く、これらが大半を占めています。非結核性抗酸菌症は、結核とは違い(だから読んで字のごとく非結核性!)ヒトからヒトへの感染はありません。
非結核性抗酸菌は、水回り、水道、浴室のシャワーヘッドなど、ぬめり気のあるところに多く生息しています。一説では、日本では女性の発症者数が多いのは、家事の最中に蒸気にのった病原菌を吸い込んでしまうことが関係しているのではともいわれています。また、非結核性抗酸菌症は庭でガーデニングをする方に多いという報告もあります。これらの環境中に長い時間を過ごし、空気中に漂う病原体を吸い込むことで感染が成立するのでは、と考えられています。
このように中年以降の女性に多く、感染者数は年間8,000人程度、死亡者数はそのうち1,000人強程度とされています。結核が減少しているのとは対照的に、非結核性抗酸菌症は増加しています。
症状
咳、痰、血痰、微熱、全身倦怠感などがありますが、いずれも結核と比べると軽く、慢性の呼吸器感染症の症状を呈します。また無症状で経過していることもまれではなく、他の病気の検査や検診で偶然発覚することも多くあります。
経過
増殖スピードは非常に遅いため、増悪と改善を繰り返しながら10~20年という年月をかけてゆっくり緩徐に進行します。
生命を脅かすことは少ないと思われています。
咳が多いなと思いながらも一生、非結核性抗酸菌症と診断されずに過ごす方も多くおられると思います。
治療を行っても菌を体内から完全に排除することは困難です。治療期間も10年単位となるため、長期的な経過観察が必要不可欠な病気です。
検査方法は?
胸部単純レントゲン写真と胸部CTといった画像検査や、痰を用いて培養検査と呼ばれる方法を行い診断します。
治療方法
MAC症に対してはリファンピシン、エタンブトール、クラリスロマイシン、ストレプトマイシン、といった薬剤が用いられます。一方、Mycobacterium Kansasiiに対してはイソニアジド、リファンピシン、エタンブトールといった薬剤が使用されます。これらの薬剤を駆使しながら併用療法を行うことが、治療の主体になります。しかしながら、これらの内服薬での治療効果は必ずしも高くなく、病原体を身体から完全に排泄することは困難です。かつ長期間内服が必要になることもあり、副作用も懸念される部分もあります。
内服薬での治療に加えて外科的な治療方法がとられることがあります。
非結核性抗酸菌症の治療方法は必ずしも確立されたものではなく、治療を行わない方がよいと思われる患者さんも多くおられます。人から人へ移る可能性もないため、スポーツジムに行ったり、温泉に行ったり日常生活における制限の必要性はありません。ただ増悪、改善を繰り返す病気のために、発熱、痰が増えたなどの時には早期受診をすると言った心構えが必要です。





